ANALIZATORUL CUTANAT
Este un analizator fizic de contact; se recepţionează şi se analizează simţul tactil, de presiune şi sensibilitate vibratorie, termică şi dureroasă. Stimulul comun este deformarea tegumentului, superficial - în cazul tactului, profundă - în cazul presiunii şi repetată rapid - în cazul vibraţiilor.
Pielea constituie un înveliş neîntrerupt care se continuă la nivelul marilor orificii (gură, nas, etc.) cu o semimucoasă (parţial keratinizată) şi care, în interiorul cavităţilor respective, devine o mucoasă propriu-zisă.
Tegumentul (pielea) şi mucoasele cu care se continuă la nivelul marilor orificii ale corpului reprezintă un organ aparte, cu particularitatea că este situat la exterior şi că funcţia sa esenţială este aceea de a fi o barieră între mediul intern al organismului şi mediul extern. Este cel mai greu organ al corpului uman având circa 16 kg greutate şi totodată cel mai întins, cu o suprafaţă de circa 1,8 m2 pentru un om de greutate şi înălţime medii.
Grosimea tegumentului variază de la circa 4 mm pe palme, plante şi zona lombo-sacrată la 0,5 – 0,2 mm pe faţă, pleoape, prepuţ.
Suprafaţa pielii nu e uniformă, pe ea fiind prezente orificii, cute şi proeminenţe. Orificiile sunt de 2 tipuri: unele sunt mari, conducând în cavităţile naturale (gură, nas, etc.) altele sunt mici, de-abia vizibile cu ochiul liber, dar bine vizibile cu lupa, cum ar fi foliculii pilosi, din care rasar firele de par.
Marile orificii ale tegumentului sunt: 2 oculare, 2 auditive, 2 narinare şi câte un orificiu bucal, genital şi anal. La nivelul lor tegumentul se continuă cu mucoasele respective, trecând printr-o zonă intermediară de semimucoasă.
Culoarea tegumentului este dată de plexul vascular (nuanţele de alb sau roşu) şi de către pigmentul natural, melanina (nuanţele de brun – negru). Melanina se gaseste, de asemenea in par si in iris. Ea este formata in celulele denumite melanocite, situate in stratul bazal al tegumentului.
Indiferent de tipul rasial, același număr de melanocite este întâlnit în pielea fiecărei ființe umane. Cantitatea de melanină produsă de aceste celule prezintă mari variații. La rasă neagră, melanocitele sunt mai mari și produc mai mult pigment. Funcția melaninei este de a proteja pielea fața de radiația solară; cu cât pielea are o culoare mai închisă, cu atât sunt mai puțin probabile arsurile din pricina radiației solare.
Expunerea la lumina ultravioletă, fie prin surse artificiale, fie prin radiația solară, stimulează producerea de melanină printr-un proces fiziologic de bronzare. Are loc formarea melaninei, celulele se măresc și culoarea pielii devine mai închisă. Răspunsul este variabil de la individ la individ, dar toate persoanele, în afară de albinoși, devin mai pigmentate că urmare acestei expuneri prelungite la lumina solară.
Funcţiile tegumentului
a) Funcţia de protectie → in general în cadrul funcţiei de protecţie se poate vorbi despre:
- protecţia mecanică, fizică şi chimică realizată prin keratină şi stratul cornos;
- protecţia biologică (antiinfecţioasă: virală, bacteriană, fungică, parazitară) realizată atât nespecific prin filmul hidro-lipo-proteic, corneocite şi barierele anatomice, cât şi specific prin reacţia imună locală sau/şi generală;
- fotoprotecţia prin melanină, esenţială în prevenţia degenerărilor maligne cutanate;
- menţinerea echilibrului mediului intern prin limitarea pierderilor de apă, electroliţi şi proteine de către organul cutanat în ansamblul său.
b). Funcţia de termoreglare → a doua ca importanţă, realizată prin suprafaţa deosebit de mare a plexului vascular şi prin transpiraţie. Transpiraţia asigură prin evaporare eliminarea excesului de căldură cedat tegumentului de o circulaţie sanguină augmentată prin vasodilataţie şi respectiv vasoconstricţia circulaţiei dermice contribuie la centralizarea circulaţiei şi limitarea pierderilor de căldură.
c). Asigurarea echilibrului hemodinamic → plexul vascular dermic este enorm. Prin vasoconstricţie contribuie la centralizarea circulaţiei, organul cutanat fiind primul „sacrificat” în cazul unui şoc în favoarea organelor imediat vitale (inimă, plămâni şi SNC), tegumentul fiind capabil să reziste câteva ore în hipoxie. Totodată, prin vasodilataţie generalizată, se poate ajunge rapid la şoc hipovolemic chiar fără pierdere de masă sanguină, ca în cazul şocului anfilactic.
d). Funcţia senzorială → sensibilitatea dureroasă, termică şi tactilă permit o mai bună orientare în mediul înconjurător.
e). Funcţia excretoare → reprezentată de excreţia de sudoare şi sebum, esenţiale pentru asigurarea hidratării şi lubrefierii tegumentului şi anexelor cornoase.
f). Funcţia endocrină → în epiderm se formează sub acţiunea radiaţiei ultraviolete colecalciferolul, precursor alvitaminei D3, esenţială în absorbţia calciului.
Vascularizaţia pielii
Epidermul ca orice epiteliu nu este vascularizat, el fiind hrănit prin osmoză. În schimb, dermul şi hipodermul sunt bogat vascularizate printr-o reţea foarte sistematizată de arteriolede calibru mediu apoi mic, capilare şi venule.
În partea profundă a hipodermului arterele formeaza o prima reţea paralelă cu suprafaţa cutanată. De la aceasta pleacă perpendicular ramuri care traversează hipodermul dând colaterale care vascularizează lobulii adipoşi şi anexele: glandele sudoripare şi foliculii piloşi.
Aceste ramuri se reunesc în partea profundă a dermului reticular pentru a forma a doua reţea a cărei ramificaţii sunt paralele cu suprafaţa cutanată. Din această a doua reţea pornesc perpendicular arteriole, numite „arteriole în candelabru”, care dau ramuri pentru anexele cutanateşi dermul reticular şi sfârşesc prin a se anastomoza într-o a treia reţea – reţeaua subpapilară, situată dedesubtul papilei dermice.
Din această ultimă reţea pleacă arteriolele terminale care se îndreaptă vertical spre papile în vârful cărora se ramifică în numeroase capilare dispuse în ansa ( sub forma de toarta ).
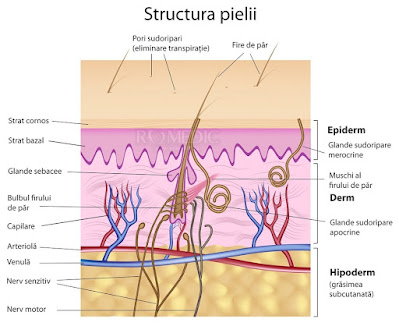
Straturile tegumentului
a). Epidermul → stratul superficial al pielii lipsit de vase sangvine, nutriţia celulelor are loc prin difuzarea limfei interstiţiale din derm. Epidermul este un protector mecanic contra pierderilor de apă din straturile profunde ale pielii şi împiedică pătrunderea microbilor în ele. Epidermul este un epiteliu pavimentos stratificat şi ortokeratozic, constituit din patru tipuri celulare. Keratinocitele reprezintă 80% din totalul celulelor epidermului. Restul de 20% de celule sunt dispersate printre keratinocite fiind formate din melanocite, celule Langerhans şi celule Merkel greu de observat în preparatele histologice standard.
Keratinocitele, principalele celule ale epidermului, sunt de origine ectodermică, fiind dispuse în straturi, fiecare strat fiind constituit din celule diferite ca forma şi structură:
- stratul bazal (generator) → cel mai profund strat format dintr-un singur rând de celule cilindrice, înalte, perpendiculare pe aşa-numita membrana bazală de care sunt ancorate prin acelaşi tip de filamente. Este numit şi stratul germinal, datorită rolului de a genera celulele care prin multiplicare şi migrare spre suprafaţă, alcătuiesc celelalte straturi epidermice.
- stratul spinos → cel mai gros strat al epidermei, imediat deasupra celui bazal din care provine.
- stratul granulos → datorită numărului mare de granule formează bariera REIN → care împiedica pierderea apei. Aceasta bariera este însă penetrată de gaze, lipide, vitamine, enzime, hormoni sexuali, radiaţii, glucoză, dar şi de substanţe nocive (ex. nicotina).
- stratul lucid → numit și stratul cornos bazal e format din celule bogate în glicogen, eleidină și grăsimi. Prezența glicogenului atestă existența unor procese vitale necesare etapelor finale în sinteza keratinei. Acest strat este ultimul strat vital al epidermului, care împreună cu stratul cornos profund constituie așa-numita "bariera epidermică" (barieră față de apă, substanțele chimice și microorganisme).
- stratul cornos → este stratul cel mai superficial, aflat în directă legătura cu mediul extern, format din celule turtite bogate în keratina (proteină a pielii de duritate mare). Deasupra stratului cornos și amestecat cu celulele stratului disjunct, se găsește un strat funcțional (fiziologic) rezultat din prelingerea secreției sudoripare și sebacee, și din debriurile celulelor cornoase și a substanței intercelulare. Acest strat numit filmul sau mantaua (pelicula) lipo-proteică acidă a pielii (pH = 4,5 - 5,5), conferă o protecție față de microorganisme și față de substanțele chimice.
Keratinocitul reprezintă celula de bază a epidermului. El prezintă la fel ca şi celelalte celule somatice organite citoplasmatice: aparatul Golgi, reticulul endoplasmatic neted şi rugos, mitocondriile, lizozomii şi ribozomii.
b) Dermul→ constituie scheletul rezistent conjunctivo - fibros al pielii. Conţine celule şi fibre conjunctive, vase de sânge şi limfatice, fibre nervoase şi catve celule ale sistemului imunitar: limfocite, plasmocite şi macrofage. Grosimea medie a dermului este de 1-2 mm. Este subţire la nivelul pleoapelor şi prepuţului (0,6 mm), în schimb este gros la nivelul palmelor (3 mm).
El este separat (şi totodată reunit) de epiderm prin membrana bazală. Membrana bazală este alcătuită dintr-o împletire de fibre epidermice şi dermice. Ea îndeplineşte o funcţie de filtru selectiv, pentru substanţele provenite din derm şi care servesc la nutriţia epidermului, dar constituie şi a doua "barieră" pentru substanţele ce ar putea pătrunde din epiderm. Dermul este compus din două straturi:
- Stratul superficial subepidermic sau dermul papilar → cuprinde porţiunile din derm ce se insinuează între crestele epidermului, prin prelungiri mamelonate numite papile. Acestea adăpostesc ultimele ramificaţii ale vaselor şi nervilor sub formă de ghemuri în conexiune unele cu altele (plex capilar).
- Stratul propriu- zis sau corionul → este mult mai gros, este mult mai rezistent şi e compus preponderent din fibre colagenice, elastice şi reticulare.
c). Hipodermul→ stratul care separă pielea de straturile subiacente. Se găseşte în continuarea dermului de care nu este net delimitat. Se întinde în profunzime până la aponevroze sau periost, cu excepţia pleoapelor, urechilor şi organelor genitale masculine care nu prezintă hipoderm.
Anexele pielii: reprezentate de fanerele (cornoase) şi glandele pielii.
Fanerele
a) Unghiile → lamele cornoase, alcătuite din celule keratinizate, fiind situate pe feţele dorsale ale degetelor, în dreptul ultimei falange. Unghia este în principiu formată din cheratina, apă şi grăsimi, calciu şi fier. Unghia protejează vârful degetului şi facilitează apucarea obiectelor de dimensiuni reduse.
b) Părul
Firul de păr este alcătuit din:
- bulb sau folicul pilos, care se găseşte în derm sau în hipoderm, centrat de un ax conjunctivo-vascular;
- rădăcina situată între bulb şi ostiumul folicular (orificiul prin care firul de păr iese din piele);
- tija, porţiunea liberă sau tulpină.
Rolul părului: sprâncenele protejează ochii de picăturile de transpiraţie care se scurg pe frunte, genele protejează ochii de praf, lumină intensă, vânt. Părul din nas are rolul de a purifica aerul inspirat de particule de praf care există în atmosferă.
Totodată, pe timp de iarnă, încălzeşte aerul care este inspirat înainte de a ajunge în plămâni, evitând astfel şocurile termice. Părul de pe cap are rol de protecţie termică, această zonă de importanţă maximă fiind lipsită de straturi importante de grăsime izolatoare termic.
B. Glandele pielii
a) Glandele sudoripare → glande exocrine de tip tubular, foarte numeroase (2-3 milioane), cu rol în a elabora sudoarea. Sunt numeroase pe frunte, buze şi în palmă.
Sunt de două feluri: glandele sudorale apocrine sunt prezente în regiunea anală şi genitala, precum şi în axile. Ele sunt întotdeauna în legătură cu un folicul pilos, unde se îmbină cu canalul lor excretor şi glande ecrine dispuse aproape toată suprafaţa corpului cu excepţia regiunilor axilare, perimamelonare, pubiene şi care se deschid direct la suprafaţa epidermului prin pori elimină produsul fără a modifica structura celulelor.
b) Glandele sebacee → glanda anexa a epidermului, care secretă sebum (conţine aproximativ 1% colesterol şi cantităţi ceva mai mari de grăsimi neutre şi alcooli superiori - are reacţie acidă). Glandele sebacee sunt prezente pe toată suprafaţa pielii, cu excepţia palmelor, dar ele sunt mai abundente în unele regiuni: fata, spate, pielea capului. Sebumul este produsul de secreţia al glandelor sebacee; aceasta secreţie are o coloraţie albicioasă şi este semiconsistenta; sebumul este format dintr-un amestec de acizi graşi şi resturi ale celulelor secretoare.
Pe lângă funcţia de lubrifiere, sebumul are şi un rol foarte important în protecţia tegumentului – rol antifungic şi rol antibactericid.
Rolul esenţial al seboreei este în constituirea filmului hidro-lipidic de suprafaţă. Deasemenea seboreea participă la împiedicarea deshidratării stratului cornos, opunându-se pierderii insensibile de apă şi totodată nereţinând apa de suprafaţă, a echilibrării ecosistemului bacterian cutanat (flora bacteriană) şi a unui confort la atingerea epidermului. În schimb hiperseboreea dă feţei şi părului un aspect gras şi strălucitor.
c) Glanda mamară → glanda exocrină, un tip modificat de glandă sudoripară. Rolul biologic al glandei mamare este îndeplinit prin produsele sale de secreţie, colostru şi laptele. Prezintă o capacitate de a sintetiza cantităţi mari de lipide, glucide şi proteine cu valoare biologică ridicată.
Mucoasele
Mucoasele şi semimucoasele prezintă în mod fundamental aceeaşi structură histologică ca şi tegumentul, cu unele deosebiri: nu există straturile granulos şi cornos, epiteliul epidermic oprindu-se la stratul spinos. De asemenea nu există foliculi pilari, glande sebacee sau sudoripare; există în schimb glande salivare anexă în mucoasa bucală şi glande mucinoase în cea vaginală. În plus, structurile limfatice sunt mult mai bine dezvoltate şi active. Lipsind stratul cornos opac, mucoasele sunt transparente şi apar de culoare roşie pentru că se vede plexul vascular superficial. Grosimea mucoaselor este de aproximativ 0,1 – 0,2 mm.
AFECŢIUNILE PIELII
1. Acneea
Acnea este o boală comună, parţial determinată genetic, observată mai ales în perioada pubertara, dar şi la adult. Este o afecţiune polimorfă în care coexista leziuni retentionale şi inflamatorii adeseori pe fond de piele seboreică.
Tipuri de acnee:
a) Acneea vulgară → popular denumită acnee, este o boală comună a pielii care apare atunci când sebumul (secreţia grasă, uleioasă a glandelor sebacee) şi celulele moarte ale pielii astupa porii. Astuparea porilor pielii determină apariţia de pete care sunt frecvent roşii şi umflate.
În timpul adolescenţei, astuparea porilor este cauza cea mai frecvenţă a acneei. În timpul pubertăţii, nivelurile serice ale hormonilor cresc şi determină creşterea secreţiei de sebum. Rolul sebumului este de a menţine umiditatea pielii. Acneea apare atunci când sebumul se amestecă cu celulele moarte ale pielii.
Această mixtură blochează porii, ceea ce determina infecţia cu bacterii care se infiltrează în ţesuturile învecinate. Rezultatul este :
Pustula - o formaţiune delimitată, o leziune fragilă care conţine puroi care în general e format din complexe de leucocite, celule moarte ale pielii şi bacterii. O pustulă care se formează peste un folicul sebaceu are în general un fir de păr în centru. Pustulele de acnee care se vindecă fără a evolua într-un chist nu lasa cicatrici.
Comedonul - plural comedoane - un folicul sebaceu încărcat cu sebum, celule moarte din interiorul foliculului seboreic, fire de păr foarte subţiri şi uneori bacterii. Când un comedon se deschide e numit în general un punct negru deoarece suprafaţa din folicul este de culoare închisă. Un comedon închis este numit în general un punct alb: aspectul lui este în general de culoarea pielii, uşor inflamat deasupra pielii. Punctele albe se diferenţiază de cele negre prin faptul că deschiderea foliculului sebaceu la suprafaţa pielii este închisă sau foarte îngustă, în contrast cu deschiderea largă a foliculului în cazul punctelor negre. Atât punctele albe cât şi cele negre nu trebuie stoarse sau ciupite, doar dacă sunt extrase în condiţii sterile de către un dermatolog. Ţesutul afectat prin stoarcere sau ciupire se poate infecta cu stafilococi, streptococi sau alte bacterii de piele.
Papula - o leziune mică şi solidă uşor crescută deasupra pielii. Un grup de papule mici şi microcomedoane poate fi aproape invizibil dar poate da senzaţia de denivelat la pipăit. Apariţia unei papule este determinată de reacţia celulară locală la acnee.
Macula - un punct roşu temporar rămas în urma vindecării unei leziuni de acnee. În general este plată, de culoare roşie sau roşu-roz cu margini bine conturate.
Nodulul - ca şi papula, nodulul este o leziune solidă bine conturată sau neregulată. Spre deosebire de papula, nodulul e caracterizat de inflamaţie extinsă şi în straturile profunde ale pielii şi poate cauza distrugerea ţesutului rezultând cicatricea. Un nodul poate fi foarte dureros.
Chistul - este o leziune sub forma unui depozit lichid sau semilichid format din leucocite, celule moarte şi bacterii. Este mai mare decât o pustulă, poate fi sever inflamat, extins şi în straturile profunde ale pielii, poate fi dureros şi poate determina cicatrici.
Principala cauză o constituie creşterea hormonilor la ambele sexe în timpul pubertăţii, ceea ce determina o producţie crescută de sebum a glandelor sebacee. Excesul de sebum duce la hiperkeratinizare. Uneori sebumul se amestecă cu celulele moarte din zona respectivă şi blochează porii ducând la acumulări de sebum şi apariţia acneei .
În cazul în care înfundarea canalelor de sebum este eliminată, nu vor mai apărea coşuri noi de nici un fel. Contrar legendelor cunoscute, consumul de alimente bogate în grăsimi sau ciocolată nu determină apariţia acneei.
Simptomele şi semnele acneei includ "coşurile" albe sau negre, care pot apărea pe faţă, gât, umeri, spate său piept. Leziunile chistice sunt nişte comedoame mai mari şi profund situate. Acestea pot deveni dureroase, se pot infecta şi pot duce la apariţia cicatricilor.
b) Acneea rozacee → boala progresivă şi cronică a pielii care se manifesta prin mici pete roşii (papule), eritem facial (roşeaţa feţii) şi mici dilatii vasculare (linii roşii sau telangiectazie, adică dilatarea unui vas mic precum arteriola sau capilar care formează linii roze sau violete ). Popular este denumită acneea adultului.
Acneea rozacee poate afecta orice persoană în vârstă de 20 - 70 de ani, dar adulţii cu vârsta între 30 - 50 de ani, cu pielea sensibilă şi a căror piele are o tendinţă de a se înroşi cu uşurinţă sunt mai frecvent afectaţi.
Acneea rozacee apare în stadii. Primul semn este reprezentat de o tendinţă uşor accentuată la roşeaţă, apare eritem la nivelul pomeţilor sau pete roşietice. Pielea feţei poate fi mai sensibilă şi apar reacţii la produsele cosmetice, precum loţiunile sau săpunul. La unii indivizi iritaţia ochilor apare înaintea oricărui simptom al pielii.
Cauzele acneei rozacee sunt necunoscute dar în unele cazuri poate fi asociată cu microorganisme (bacterii, ciuperci), anumiţi triggeri ce dilata vasele sanguine de la nivelul fetei, determinând roşeaţa. Cei mai frecvenţi triggeri (factori declanşatori) sunt soarele, efortul fizic, canicula, stresul emoţional, alimente condimentate, alcoolul şi băile fierbinţi.
Principalele simptome sunt:
- roşeaţa şi coşuri la nivelul fetei diferite din coşurile de acnee vulgară;
- liniile roşii la nievlul fetei;
- iritaţie la nivelul ochilor.
2. Alopecia
Alopecia este o afecţiune dermatologică inflamatorie care afectează foliculii piloşi în special de la nivelul scalpului. Evoluţia alopeciei este cronica determinând pierderea localizată sau completă a părului de la nivelul capului dar şi de pe corp.
În mod normal, o persoană pierde aproximativ 50-100 de fire de păr pe zi. Acest lucru este normal având în vedere faptul că părul nu are o durată lungă de viaţă. După ce firul de păr cade, este înlocuit de un altul. Dacă în schimb se observă o cădere foarte accentuată de fire de păr, mai ales dacă creşterea unor noi fire nu mai are loc, atunci se poate vorbi de alopecie.
Bulbul sau rădăcina firului de păr este hrănită şi irigată cu sânge care transporta oxigen şi substanţe nutritive esenţiale pentru creşterea firului de păr. Acesta este acoperit de cheratină, o substanţă care îi conferă duritate, strălucire şi supleţe.
Tipuri:
a) Alopecia androgenică → poate însemna apariţia pierderii părului chiar din timpul adolescenţei. Pentru bărbaţi acest tip de chelie este caracterizat tipic prin pierderea părului care începe la tâmple şi în creştetul capului. Rezultatul final poate fi chelia parţială sau completă. Alopecia androgenică are cauza ereditară. Deşi este mai frecvenţă la bărbaţi poate afecta şi femeile. Un istoric de alopecie androgenică la vreunul dintre părinţi creşte riscul de chelire.
b) Alopecia areață → chelia apare de obicei în petice mici, rotunde, netede. Vă poate cădea numai părul scalpului sau şi par de pe corp. Alopecia areata este clasificată ca o boală autoimună dar cauza ei este necunoscută. Reprezintă o cădere focală a părului, de natura inflamatorie, de cauză necunoscută şi cu o evoluţie imprevizibilă. Se poate asocia cu afecţiuni autoimune, dereglări imunologice cu prezenţa unor factori indicând autoimunitatea bolii. Se caracterizează prin căderea părului în placi rotunde, bine delimitate, cu extindere radiara a acestora, uneori în formă circulară.
Arsura solară
Arsurile tegumentare sunt leziuni ale pielii, reacţii inflamatorii cutanate cauzate de expunerea iraţională şi abuziva la soare, în lipsa luării unor măsuri de protecţie împotriva radiaţiilor ultraviolete, în special cele de tip B.
Majoritatea acestor arsuri se manifestă clinic prin dureri locale de intensitate moderată, apărute pe fondul unei zone intens eritematoase şi cu sensibilitate modificată. În ciuda simptomatologiei, uneori resimţită intens de către pacient, aceste leziuni sunt superficiale, interesând doar stratul extern al pielii şi încadrându-se în gradul I de arsuri.
Semnele şi simptomele arsurilor solare apar în mod obişnuit la câteva ore după expunerea la soare şi include durerea, înroşirea pielii şi ocazional, apariţia flictenelor (băşicuţe cu lichid). Întrucât expunerea afectează de obicei porţiuni întinse ale pielii, arsurile solare pot provoca şi dureri de cap, febră şi stări de oboseală.
Radiaţia ultravioletă număra 5% din energia totală care ajunge pe suprafaţa pământului. Este compuse din raze ultraviolete A, B şi C. Razele A sunt împărţite în UV-A I şi UV-A II. Lumina solară conţine întregul spectru de ultraviolete, dar doar razele A şi B ating pământul. Aproximativ 98% din radiaţia ultravioletă solară la suprafaţa pământului este reprezentată de raze A. Razele A pot penetra sticla, razele B nu.
Faţă de razele A, toate razele C şi 90% din cele B sunt filtrate de stratul de ozon de aceea razele C nu ajung de loc iar cele B doar 10% pe pământ. Expunerea la razele C poate rezulta prin expunerea la arcuri electrice, lampe bactericide şi lampe cu mercur. Profunzimea penetrării razelor ultraviolete în piele depinde de lungimea de undă, cu cât aceasta este mai lungă cu atât penetrarea este mai profundă. Aproximativ 90% dintre razele B sunt absorbite de epiderm, în timp ce 50% din razele A ating stratul bazal sau chiar ţesutul adipos.
Expunerea la radiaţia solară are efectele benefice de a stimula sinteza cutanată de vitamina D şi de a încălzi corpul. Din nefericire, când pielea este subiectul expunerii excesive la radiaţii din spectrul ultraviolet pot apare efecte negative. Cel mai frecvent efect este eritemul solar sau arsura acută.
4. Micozele sau infecţiile fungice
Micozele reprezintă un nume generic dat bolilor infecţioase provocate de ciuperci microscopice. Termenul general de micoze se referă la boli produse de mai multe specii de microorganisme care se numesc fungi, mucegaiuri, levuri sau ciuperci microscopice. Ciupercile saprofite se hrănesc cu materii organice în descompunere, cele parazite trăiesc în dauna unor organisme vii. Deosebim ciuperci unicelulare (de exemplu: levurile) şi pluricelulare (de exemplu: dermatofiţii).
Fungii pot să apară microscopic fie ca forme înmugurite, rotunjite (fungii levurici), fie ca hife (fungii de mucegai). Coloniile de fungi levurici sunt netede, în timp ce coloniile fungilor de mucegai sunt rugoase; fungii care cresc ca drojdii (fungii levurici) cuprind specii de Candida şi Cryptococcus, în timp ce fungii care cresc ca mucegaiuri cuprind specii de Aspergillus, Rhizofus şi dermatofiti (fungii dermatofiţiilor – ţinea). Aceste microorganisme saprofite se găsesc în mod normal pe pielea şi mucoasele omului, în gură, nas, urechi, intestin, organele genitale, urina etc.
Când aceste ciuperci găsesc condiţii prielnice (boli acute şi cronice, tratamente îndelungate cu antibiotice), ele se înmulţesc peste măsură şi produc infecţii (răni, iritaţii, dureri) ale pielii şi mucoaselor. Datorită iritaţiei pe care o provoacă, favorizează şi suprainfecţiile cu diferiţi microbi.
Pe piele, ciupercile produc eczeme, ulceraţii (rana deschisă la nivelul pielii sau mucoaselor) mai ales între degete, între coapse (în regiunea inghinală) . Eczemele sunt definite ca fiind erupţii cutanate în placi eritemato-scuamoase, delimitate difuz, caracterizate printr-o suprafaţă uscată, rugoasa. De obicei acestea sunt pruriginoase şi pot prezenta sau nu faze de acutizare marcate de apariţia de vezicule pe suprafaţa lor. În cazul eczemelor apar erupţii cu un contur neregulat, de culoare roşie, cu mici vezicule sau cruste care produc mâncărimi.
Sunt prezente două tipuri de micoze:
- micozele cutanate sau cutaneomucoase, se manifestă printr-o afectare a pielii, a plicilor (intertrigo), a spaţiilor dintre degete, a pielii capului, a unghiilor (onicomicoza), a gurii sau a vaginului.
Aici intră candidoza tegumentară şi a mucoaselor şi infecţiile fungice dermatofite.
- micozele profunde sau sistemice (imunodeprimați) constituie formele cele mai grave: infecţia cu candida poate lua forma unei septicemii cu extindere la endocard, la plămâni, la meninge şi la rinichi.
O altă levură, Cryptococcus neoformans, este responsabilă de meningoencefalita şi de atingere pulmonară, îndeosebi la bolnavii atinşi de SIDA. Asperlig illusfumigans este cauza aspergilozei, care se manifestă sub formă de tumori pulmonare sau bronşice (aspergiloame) la bolnavii supuşi unei chimioterapii anticancerose sau care au avut deja o tuberculoză, care au o afecţiune cronică a bronhiilor sau o mucoviscidioza. Acestea nu le vom detalia deoarece nu intra în patologia dermatologică.
4.1. Candidoza este o micoză cauzată de levuri, adică o afecţiune ce apare din cauza unei ciuperci microscopice numită Candida Albicans, face parte din flora normală a organismului, agresivitatea ei depinde de factori care duc la slăbirea rezistenţei organismului.
Există o floră prezentă permanent în tubul digestiv, în vagin, pe piele, fără a cauzavreo problemă. Această floră este formată din microorganisme cu rol de protecţie (Lactobacilus) cât şi din microorganisme potenţial patogene (candidă).
În anumite condiţii echilibrul din organism este rupt, ele multiplicându-se excesiv şi provocând infecţii. De aceea trebuie făcută distincţie între prezenţa candidei care este normală şi candida în exces ceea ce înseamnă stare patogenă – candidoză.
Introdusă în organism împreună cu alimentele, celula fungică "dăinuie" în stomac şi intestine, fiind ţinută o vreme în frâu de flora intestinală sănătoasă şi de soliditatea imunităţii. În această fază candida nu dă simptome. Problemele apar când starea de normalitate este perturbată. Celulelor levurice le cresc un fel de rădăcini, nişte structuri tubulare inframicroscopice, numite hyphe, care se dezvoltă în colonii întinse de mucegaiuri şi de ciuperci. Acestea se insinuează printre celulele mucoasei pereţelui intestinal şi varsă zeci de toxine.
Agresiunea candidei începe în stomac şi intestine, apoi trece în sânge, răspândindu-se în diverse localizări, cea mai gravă fiind candidoza polisistemică cronică, o adevărată septicemie.
Tipuri de candidoză:
Candidoza tegumentelor şi mucoaselor
a) Candidoza bucală (orofaingiană) → infecţie determinată de ciuperci ce se dezvolta la nivelul gurii, limbii şi a gâtului. Aşadar ea îmbraca mai multe forme sau zone de localizare.
Stomatita candidozică (candidoza orală) este caracterizată prin prezenţa unor leziuni şi acumularea unor depozite albicioase pe limbă (glosita candidozica) sau interiorul obrajilor. Rănile pot fi dureroase şi pot sângera uşor atunci când sunt raclate (răzuite) înregistrându-se şi lipsa gustului. Ea se poate răspândi pe cerul gurii, gingiilor, faringe (candidoza faringiană, afectarea amigdalelor ).
b) Candidozele cutanate → localizate la nivelul plicilor corpului şi sunt favorizate de macerare. Ele se traduc printr-un intertrigo (pustule roşii la suprafaţa pielii), leziune care începe din profunzimea plicii, care devine roşie, zemuindă şi pruriginoasa, se întinde simetric de o parte şi de alta a unui guleraş albicios. Candidozele cutanate pot să se dezvolte, de asemenea, la baza unghiilor, unde provoacă o turniola (panariţiu superficial → infecţie cu stafilococ printr-o plagă, înţepătura).
c) Candidozele genitale se traduc, la femeie, printr-o vulvovaginită cu pierderi albicioase, iar la bărbat printr-o balanită cu apariţia unei secreţii albe cremoase în şanţul situat între gland şi prepuţ, mâncărimi şi scurgere uretrală frecvenţă.
Vulvovaginita candidozică se manifestă prin eliminări brânzoase însoţite de o mâncărime chinuitoare; mucoasa vaginală este inflamată, erodată, acoperită sau nu de un depozit albicios, ca laptele închegat. În cazul balanitei se observa macerarea fetei interne a prepuţului şi a sectoarelor limitate a glandului penian şi de asemenea apar eroziuni ale mucoasei cu eliminări albicioase.
b) Candidoza viscerală
Se manifesta prin inflamaţia organelor interne cum ar fi plămâni, inima (miocardul), bronșiilor, etc., ce poate duce la septicemie. Dacă este afectată mucoasa intestinală sau gastrica se observa necroza mucoaselor cu formarea ulcerelor care se pot complica cu perforaţie, hemoragie, peritonita, etc.
4.2. Dermatomicoza
Grup de boli care afectează pielea şi unghiile cauzate de către un tip de ciuperci numite dermatofiti. Poate apărea pe pielea glabră (fără păr) cât şi pe părţile păroase. Aceste afecţiuni pot provoca eritem, descuamări, prurit, vezicule, deformarea şi fragilitatea unghiilor afectate, etc. Grupul de fungi numiţi dermatofiti este format din speciile trichophyton, microsporum, epidermophyton.
Dermatofiţii se hrănesc cu keratina şi rareori pătrund sub piele. Infecţiile cauzate de aceşti fungi se numesc impetigo sau tinea. Tipuri:
- Tinea pedis sau piciorul de atlet → este o infecţie fungică a picioarelor. Există mai multe tipuri ale piciorului de atlet, dar cel mai comun este cel în care infecţia este întâlnită între degetele de la picioare. Simptomele sunt: mâncărimi intense şi descompunerea pielii;
- Tinea unguium sau onicomicoza → infecţia fungica a unghiilor se manifestă prin fragilitatea unghiilor, îngroşarea acestora, pierderea luciului şi curbarea acestora;
- Tinea cruris → este o infecţie fungică întâlnită frecvent în zona inghinală. Apar placi eritematoase sau eritemato scuamoase (roşiatice), cu periferia mai intens colorată decât restul leziunii, însoţite de mâncărime intensă. Se ia prin contact sexual, de pe prosoape sau lenjeria altor persoane (saună, săli de masaj, etc.) sau de pat sau de la o ciupercă cu alta localizare (frecvent de la o onicomicoza - ciuperca a unghiilor) de la acelaşi individ;
- Tinea corporis sau herpesul circinat → spectrul ei este, de obicei, sub formă de zone circulare de erupţie cutanată eritematoasă, dar de asemenea poate să se prezinte sub formă de zone de descuamare şi este însoţită de senzaţia de mâncărime. Se manifestă în special în zona capului, braţelor, gâtului, feței;
- Tinea versicolor → cunoscută şi sub numele de pitiriazis versicolor. Este o infecţie fungica a stratului superior al pielii, epidermă şi este caracterizată prin apariţia mai multor pete mici, de obicei la nivelul tegumentului mai gras de la nivelul trunchiului (piept şi spate). La acest nivel pielea are un aspect solzos, cu cruste, mai ales când este uşor gratata (scărpinata).
- Tinea capitis sau herpesul scalpului → infecţie fungică mai severă decât ţinea corporis. Fungii care produc aceasta micoză nu afectează doar pielea scalpului ci şi foliculul de păr, fapt care poate determina căderea părului.
5. Modificari de culoare a tegumentului
Acestea se numesc pete sau sinonim macule. Ele nu modifică planul cutanat şi pot fi roşii (pete vasculo – sanguine) sau brune (pete pigmentare).
5.1. Petele purpurice → apar prin extravazarea de hematii, de regulă în vasculite alergice, sub formă de peteşii (punctiforme) aparținând patologiei hemostazei primare și se datorează unui deficit funcțional sau structural al peretelui vascular, în timp ce trombocitele și cei doi factori ai coagulării implicați (factorul Willebrand si fibrinogenul) sunt normali.
Dacă sunt mai extinse vorbim de echimoze şi respectiv de hematoame dacă asociază o colecţie sanguină profundă. Peteşiile sunt iniţial de culoare roşie – vie, apoi culoarea virează în roşu – violaceu, galben – verzui, apoi gălbui şi în final dispar. Ca semn caracteristic este digito presiunea: la presarea cu vârful degetului, culoarea peteşiilor nu se modifică (spre deosebire de petele eritematoase care se albesc temporar).
Purpura este un sindrom clinic caracterizat prin prezența de pete hemoragice roșii-violacei care nu dispar la vitropresiune, nedureroase, datorate extravazării, aparent spontane, a sângelui în tegumente si mucoase.
5.2. Pete eritematoase → eritemul este înroșirea pielii care pălește la apăsare ca urmare a unei dilatări a vaselor sangvine cutanate. Eritrodermia este definită drept situaţia în care tegumentul apare eritematos în totalitate, fără zone de culoare normală.
5.3. Cianoza → pată vasculară persistentă, de nuanţă roşie-violacee, fără caracter inflamator şi care dispare la presiune. Pielea este rece la palpare. Cauza este o staza a sângelui în capilare şi vene datorată unui spasm arterial.
6. Modificări cu conținut solid a tegumentului
Placa urticariană → urticariile sunt afectiuni alergice caracterizate prin modificari la nivelul tegumentului, cu zone umflate, înroșite si pruriginoase (mâncărimi). Pot afecta pielea din orice regiune a corpului, inclusiv scalpul, buzele, palmele și talpile.
Papulele cutanate (umflături mici) sunt pruriginoase (mâncărimi) și au următoarele caracteristici: se umflă și produc leziuni de culoare roza sau roșie, denumite popular "bubițe dulci". Acestea au margini bine delimitate și au vârful plat. Au un diametru de 1 cm până la 5 cm. Ele se unesc rapid și formează plăci întinse, plate (arii mai extinse de leziuni tumefiate, cu modificarea de culoare ale pielii). Bubițele și plăcile își schimbă forma, dispar și reapar în minute sau ore. Aceste modificări rapide se întâlnesc doar în urticării.
Nodulii → mici dilatații pline cu un lichid clar, cu consistență gelatinoasă, ce apar ca niște formațiuni rotunde, cu dimensiuni de peste 5 mm. Pot apărea la nivelul membrelor inferioare, articulațiilor, genunchilor sau umerilor, pe mâini. Nu sunt formațiuni de natură canceroasă.
Specialiștii nu cunosc cauza exactă a apariției nodulilor, dar se crede că aceasta este în legătură cu:
- inflamația sau iritarea tecii tendonului sau capsulei articulare;
- o leziune;
- suprasolicitarea sau mișcări repetate, cum ar fi cele făcute la locul de muncă.
Goma → nodul hipodermic gigant cu zona centrală necrozată care se elimină ani în şir printr-o fistulă centrală şi se remite caracteristic prin cicatrici vicioase. Apare în tbc şi sifilisul terţiar. Variaza de la 1 mm la 1 cm sau mai mult in diametru, poate fi unica sau multipla, si este in general incapsulata.
Papilom → proliferare tumorală cu caracter benign, a stratului spinos epitelial, deci constă din hiperplazia (creștere benignă a volumului unui țesut prin multiplicarea celulelor care îl constituie) uneia sau a mai multor papile dermice. Cauza probabilă este infecția cu virusul papiloma uman (HPV). Localizările tipice sunt la nivelul limbii, mucoasei jugale și buzelor.
7. Modificări cu conținut lichid a tegumentului
Vezicula → mică proeminenţă de până la 5 mm cu conţinut lichid. Veziculele pot avea continut clar (ca apa), citrin (galbui lichid), hemoragic (pline cu sange) sau pot avea puroi; in cazul in care au puroi, se numesc pustule.
Pustula → veziculă cu puroi la nivelul pielii. Pustulele pot apărea că pustule de la bun început sau pot apărea prin infectarea unor vezicule. Puroiul de obicei este alcătuit din celule moarte (globule albe moarte), microbi și resturi celulare. Leziunea clasic cunoscută drept coș (coșuri) din acnee este o pustulă.
Flictena (bula) → acumulare lichidiană cutanata de mari dimensiuni, peste 5 mm, rotundă, umplută cu un conținut sero citrin care reține sau nu sânge. Unele bule sunt provocate de agenți fizici precum frecarea (bașica), căldura (arsura de gradul II), frigul (degerătura) sau prin contactul cu substanțe chimice caustice.
Bula se deosebeste de vezicula, care e foarte mica, si de pustula, care contine puroi. Ea este fragila si ruperea ei nu lasa decat o eroziune a pielii, acoperindu-se eventual de o crustă, ceea ce face diagnosticarea mai dificilă.
8. Modificări prin soluții de continuitate
Excoriaţia (escoriaţia) → pierdere a substanței din piele ce afecteză doar straturile superficiale. Excoriaţiile cutanate se observă atunci când un subiect este atins de o boală care provoacă leziuni pruriginoase (psoriazis, lichen) şi se scărpina.
Eroziunea → pierdere de epiderm care nu depăşeşte membrana bazală şi ca atare se vindecăfără cicatrici. De regulă este rezultatul distrugerii tavanului veziculelor, pustulelor sau bulelor
Ulceraţia → pierdere de substanţă cutanată care depăşeşte membrana bazală şi care poateajunge succesiv în derm, hipoderm, planul muscular şi apoi cel osos subiacente. Se vindecă totdeauna cu cicatrici. Exemplul prototip este ulcerul cronic de gambă. O ulceraţie cutanată este de cele mai multe ori de origine circulatorie, infecţioasa sau malignă.
Cauzele circulatorii (venoase, arteriale, capilare sau mixte) antrenează mai ales ulcere ale membrelor inferioare. La persoanele a căror mobilitate este redusă (deoarece stau prea mult în poziţie şezândă sau zac la pat), ulceraţiile se localizează în punctele de sprijin ale corpului (călcâie, sacrum, şolduri, umeri), formând plăgi profunde, escarele.
Escarele sunt leziuni la nivelul pielii, numite şi ulceraţii de presiune sau escare de decubit, ce apar la persoanele imobilizate la pat sau în scaun pe rotile pentru o perioadă îndelungată. Escarele de decubit se formează în zonele în care pielea şi ţesutul înconjurător sunt private de irigaţia cu sânge, în urma presiunii exercitate din interior spre suprafaţa dură a patului său a scaunului, de către oase.
Escarele apar de obicei în zona coatelor, genunchilor, călcâielor, în regiunea sacrată sau omoplaţi, iar în stadii avansate ţesutul este necrozat, escarele se suprainfecteaza şi se extind la fascii şi muşchi. Escarele pot apărea şi în 12 ore de imobilitate, sub forma unor zone înroşite, care nu se albesc la presiune. Treptat pielea se înnegreşte şi apare ulceraţia.
9. Deşeurile cutanate
Scuama → desprinderea patologică, masivă, a numeroase corneocite concomitent, vizibilă cu ochiul liber. Scuama este o cojiță fină ce se dezlipește de pe suprafata intactă a pielii. Scuamele se formează în special în acele boli care evoluează cu inflamație: psoriazis, scarlatină, eczema.
Crusta → leziuni secundare rezultate din uscarea la suprafaţa pielii a secreţiilor patologice, corespunzând unui stadiu evolutiv al leziunilor elementare primare: bule, vezicule, pustule, eroziuni, ulceraţii.
10. Sechele
Cicatricea → reprezintă procesul de reparaţie conjunctivă a unei distrucţii tegumentare. Poate fi normală (suplă, nedureroasă şi fără să deformeze planul cutanat) sau vicioasă (dură, dureroasă şi cudeformarea planului cutanat).
Cicatricele patologice sunt leziuni secundare proeminente, vizibile şi palpabile. Se disting două tipuri:
- cicatricea hipertrofică este bombată deasupra tegumentului, bine delimitată, regulată, de culoarea pielii normale şi cu evoluţie în general spontan regresivă în 12-18 luni;
- cicatricea cheloidiană are un aspect asemănător, dar cu prelungiri în forma cleştilor de rac şi mai ales cu o evoluţie extensivă pe o perioadă de mai mulţi ani. Ea este mai frecventă la negrii şi pe anumite zone (partea superioară a trunchiului).
Atrofia → alterare care constă într-o subţiere a pielii prin diminuarea sau dispariţia tuturor sau numai a unei părţi a componentelor constitutive. Histologic epidermul este subţiat şi lipsit de crestele interpapilare, dermul papilar dispare şi corionul vine încontact direct cu epidermul.Ţesutul elastic poate dispărea şi el.
Scleroza cutanată → leziune caracterizată printr-o îngroşare şi pierdere a elasticităţii cutanate. Pielea este dură, pierzându-şi supleţea şi fiind puţin mobilă pe planurile profunde.
11. Eczema
Afecţiune cutanată alergică, acută sau cronică, caracterizată prin zone roşii supraînălţate de mici vezicule lichidiene deosebit de pruriginoase.
După cum este acută sau cronică, eczema îmbracă forme foarte diferite.
Eczema acută se manifesta prin apariţia de plăci de un roşu aprins prost delimitate, pruriginoase; apoi apar vezicule (băşici minuscule) care în continuare se rup, provocând o scurgere; în sfârşit, se formează cruste mai mult sau mai puţin groase, care cad după una-două săptămâni şi lasa cicatrice de culoare roz.
Eczemele cronice, mai variate, se clasifica în trei categorii principale:
- formele uscate, care se traduc prin placarde roşii şi cu cruste, prost delimitate, cu o descuamare când fină, când în lambouri mari;
- formele lichenifiate, care se caracterizează prin plaje de piele groasă şi de culoare violet-purpuriu, parcurse de şanţuri cu desen cu romburi;
- formele dishidrozice, care se traduc prin apariţia de vezicule pe fetele laterale ale degetelor; acestea pot să se rupă şi să formeze cruste sau fisuri, în particular pe palme şi pe suprafeţe le plantare.
12. Infecţii cutanate
Herpes
Este o boală cutanată acută caracterizată printr-o erupţie de vezicule mici, transparente, adesea grupate pe un fond roşiatic, şi înconjurate de o areolă roşie. Herpesul este produs de un virus din familia Herpesviridae: - herpex simplex virus (hsv) sau - Herpesvirus hominis (HVH). herpesul este localizat îndeosebi pe faţă, în jurul gurii şi nasului ( buton de febră ), dar şi la nivel genital. Poate recidivă în aceeaşi regiune.
Tipuri:
a) Herpesul simplex
Este produs de virusul herpetic, varianta antigenică I pentru jumătatea superioară a corpului (în special herpesul buzelor) şi respectiv varianta antigenică II pentru jumătatea inferioară a corpului (în special herpesul genital).
HSV se transmite prin contact direct mucos sau cutaneo-mucos cu un pacient care excretă virusul cu ocazia unei primoinfecţii, a unei recidive clinice sau a unei excreţii virale asimptomatice. Leziunile provocate de infecţiile cu VHS tip 1 sunt vezicule de dimensiuni mici, cu conţinut clar, localizate de cele mai multe ori la nivelul fetei.
Există două tipuri de infecţii: primo-infecția herpetica şi herpesul recurent. Deşi majoritatea persoanelor se infectează ca urmare a expunerii la virus, doar 10 % dezvolta leziuni. În infecţia primară leziunile apar între 2 şi 20 zile de la contactul cu o persoană infectată şi pot dura de la şapte până la 10 zile. Numărul de vezicule este variabil. Apariţia veziculelor este anunţată de o senzaţie de usturime, arsura sau prurit la nivelul tegumentului. În urma lezării minime veziculele se pot sparge, permiţând lichidului din interior să se prelingă şi să formeze o crustă. În cele din urmă crusta cade lăsând pielea uşor roşie, în curs de vindecare.
Leziunile din infecţia primară se vindecă complet şi rareori lasă cicatrice. Cu toate acestea, virusul care a provocat infecţia rămâne în organism, deplasându-se la nivelul celulelor nervoase, unde rămâne în stare de latenţă.
Bolnavii pot avea recurențe cu aceeaşi localizare ca şi în cazul primei infecţiei sau acestea pot apărea într-o zonă învecinată. Infecţia se poate repeta o dată la câteva săptămâni sau deloc. Recurențele sunt de obicei uşoare. Acestea pot fi declanşate de o serie de factori, printre care: febră, expunerea la soare, menstruaţia, traumatismele (inclusiv operaţiile) sau nici un motiv aparent.
Infecţiile cu VHS tip 2 determină eroziuni la nivelul feselor, penisului, vaginului sau colului uterin la interval de două până la 20 de zile de la contactul cu o persoană infectată. Contactul sexual este modalitatea cea mai frecvenţa de contactare a infecţiei.
Atât infecţia primară, cât şi recurentele pot determina probleme printre care: erupţii minore, eroziuni dureroase, febră, dureri musculare, senzaţie de usturime la urinare sau prurit.
b) Herpes zoster (zona zoster)
Boala este produsă de virusul varicelo – zosterian (VVZ) care în copilărie produce ca primoinfecţie varicela iar că recidivă la adult zona-zoster. Debutul bolii are loc printr-o nevralgie tipică datorată unei reacţii inflamatorii acute în teaca Schwann a nervului afectat, nevralgie care precede cu zile erupţia cutanată.
Până la apariţia acesteia, durerile pot fi confundate în funcţie de localizare cu o angină pectorală, colică biliară sau renală ori migrene. După 3–4 zile apare erupţia cutanată tipică sub formă de pete eritematoase difuze cu numeroase vezicule şi uneori bule cu conţinut pseudo-purulent sau hemoragic pe suprafaţa lor, grupate „în buchete”.
În decurs de 2-3 săptămâni erupţiile lichidiene se crustifică, crustele se detaşează, eritemul se reduce şi în final rămân câteva pete hipopigmentate posteruptive.
Localizările topografice cele mai frecvente sunt: intercostală (forma toracică), trigeminală (nerv cranian), mai ales a ramurii oftalmice, ocupând o jumătate de frunte şi scalp, brahială (de-a lungul unui membru superior) şi sciatică (de-a lungul unui membru inferior).
HPV (infecţia cu papilomavirusuri umane)
Infecţiile cu papilomavirusurile umane (HPV) sunt foarte frecvente cauzând apariţia de leziuni cutanate sau mucoase care de cele mai multe ori sunt benigne (veruci şi condiloame) dar pot uneori conduce la apariţia de neoplazii (cancerul de col uterin). HPV se transmite prin contactul direct.
Există mai mult de 100 de tipuri de HPV, numerotate ca atare.
Virusul HPV se transmite pe cale sexuală, prin orice tip de contact cu tegumentele genitale infectate (contact sexual vaginal, oral, anal, chiar şi petting, adica mangaierile). Nu este nevoie neapărat de penetrare pentru a se transmite virusul.
HPV infectează celulele de la nivelul pielii şi al mucoaselor (genitala, bucala, anală, respiratorie). Unele tipuri ale virusului Papilloma uman determină apariţia verucilor, cunoscute şi sub denumirea de "negi". De obicei, aceşti negi apăruţi la nivelul pielii nu sunt periculoşi. Modificări celulare pot apărea atât pe muscoase, cât şi pe alte zone cum ar fi: mâini, picioare sau inghinal. La nivelul pielii, pot avea diferite forme şi mărimi: minuscule umflaturi, pete intens colorate sau nepigmentate, inflorescenţe.
În ciuda tuturor acestor semne, singurul rezultat valabil al infectării cu HPV, rămâne rezultatul anormal al testului Papanicolau. În cazul în care acesta arată modificări anormale, medicul ginecolog va recomanda teste suplimentare, colposcopia şi testul HPV.
La bărbaţi, HPV se manifesta prin apariţia unor negi în zona anală, perianala sau pe penis şi uneori chiar în interiorul uretrei, fiind foarte greu de depistat. În unele cazuri, apar şi scurgeri, usturimi sau mâncărimi, mai ales la urinare.
HPV determină două tipuri de modificări tisulare:
- condiloame (negi);
- displazii (ţesuturi precanceroase) → prezenţa unor celule anormale la nivelul pielii. Displazia nu este similară cancerului dar se poate transforma în cancer după mai mulţi ani dacă nu este tratată. Prin tratament, displazia este vindecată, astfel că posibilitatea transformării în cancer dispare.
Diferenţa dintre papiloame şi condiloame este numai topografica, condiloamele fiind situate genital şi perianal, iar papiloamele în alte regiuni topografice, inclusiv laringeal, la nivelul feței (zona gurii şi ochilor).
Virusurile care produc papiloamele şi condiloamele fac parte din aceeaşi familie mare a PAPOVAVIRUSURILOR, familie ce include şi HPV.
Clinic sunt mai multe tipuri de negi (veruci sau condiloame):
- veruci vulgare → papule infiltrate, reliefate de suprafaţa tegumentului, având diametrul de 3 - 4 mm, dar putând ajunge la 1 cm, de culoarea pielii sau cenuşie, a căror suprafaţă hemisferică sau aplatizată este neregulată, brăzdată de şanţuri. Sunt localizate cu precădere la nivelul dosului mâinilor, degetelor, picioarelor, genunchi şi gambe.
- veruci plantare → sunt localizate pe talpa piciorului. Transmiterea se poate face direct prin portul încălţămintei de la persoanele bolnave sau prin contact indirect din sălile de sport, terenurile de sport, bazinele de înot, sălile de baie. sunt plane sau puţin reliefate, dure, hiperkeratozice, dureroase la mers sau apăsare. Acestea pot fi foarte sensibile şi se deosebesc de bătături şi calusuri prin tendinţa lor de sângerare punctiformă când sunt tăiate în suprafaţa. De obicei au dimensiuni mai mari decât verucile vulgare şi sunt mai plate din cauza presiunii aplicate pe talpa piciorului în timpul mersului. De cele mai multe ori se formează sub punctele de presiune, cum ar fi călcâiele sau perniţele degetelor. Pe suprafaţa verucii plantare se observa mici punctuleţe negre. Acestea sunt cauzate de sângerarea verucii în timpul sprijinului pe ea sau în urma presiunii exercitate la mers.
- veruci plane → apare îndeosebi la copii pe pe faţă şi dosul mâinilor. Clinic se prezintă că mici papule plane, rotunde sau poligonale, cu diametrul de câţiva milimetri, de culoare galbenăsau a pielii normale, cu suprafaţa netedă sau uşor mamelonată, dispuse liniar de-a lungul unor escoriaţii, rareori cu prurit.
Negii genitali sau condilomatoza genitală (vegetaţiile veneriene) sunt la femei prima cauză a cancerului de col uterin şi mai poatră numele de “creastă de cocoș”. Principala cauză de transmitere este sexul normal, anal şi oral. Se manifestă prin apariţia unor leziuni cărnoase numite veruci sau condiloame, în zonele genitale - vulvă, penis, perineu, anus, de culoare gri, roz sau roşu viu, de consistență moale. Se poate manifesta de asemenea prin macule izolate sau în “pânză” ori în “mozaic”, de culoare roză.
La femei verucile pot apare pe vulvă - zona pubiană, labiile mari, labiile mici - sau zona perianală dar şi în interiorul vaginului, pe colul uterin sau în uretră. Manifestările, atunci când apar, sunt reprezentate prin mâncărimi, arsuri sau scurgeri vaginale sau uretrale anormale. Totodată verucile au tendinţa de creştere pe verticală. Când se ajunge la aspectul de tumoră, cu formă de conopidă, suprafaţa este încrucişată de multiple şanţuri care delimitează mici arii de aspect granulos, justificând termenul de formaţiune conopidiformă.
La femei riscul infectării cu Human Pappiloma Virus este reprezentat de transformarea unora dintre aceste leziuni, aflate în zona colului uterin, în leziuni canceroase. Netratate, celulele infectate pot, în unele cazuri, să se transforme în celule precanceroase. Acestea, la rândul lor netratate, pot deveni celule canceroase. De aceea este importanta detectarea leziunilor înainte de a degenera.
Astfel avem ansamblul leziunilor precanceroase cutanate sau mucoase asociate în majoritatea cazurilor infecţiilor cu HPV. Este vorba de boala Bowen şi eritroplazia Queyrat localizate genital care pot evolua spre un cancer epidermoid invaziv. Neoplaziile intraepiteliale cervicale (cervical intraepithelial neoplasia – CIN) sunt precursoriai cancerului invaziv al colului uterin şi sunt clasificate după severitatea displaziei de grad scăzut (CIN I), moderat (CIN II) şi sever (CIN III). HPV 16 şi 18 sunt asociate displaziilor severe sau moderate şi carcinoamelor invazive.
De asemenea există neoplazii intraepiteliale vulvare (VIN), anale (AIN) sau penisului (PIN) cu incriminarea tot a HPV oncogene.
La bărbaţi verucile pot apare pe pielea penisului, pe prepuţ, pe gland, pe fren ("ața" penisului) şi în zona perianala dar şi în interiorul uretrei. Manifestările, atunci când apar, sunt reprezentate prin scurgere uretrală şi, eventual, dureri în timpul urinării.
Reţineţi: din păcate NU exista până în prezent nici un medicament care să elimine virusul din organism, singurul capabil să rezolve această infecție este organismul însuşi, în măsura în care imunitatea sa este destul de puternică.
13. Parazitoze cutanate
a) Scabia (râia)
Scabia este o afecţiune parazitară contagioasă dată de un acarian – Sarcoptes scabiae, parazit obligatoriu al omului. Acarienii ce produc scabia sunt atrasi de caldura si mirosul corpului uman. Femelele de acarieni patrund in piele, sapand mici tunele ca niste firicele, care uneori sunt vizibile. Parazitii depun ouale in aceste tuneluri. In tunelul cutanat depun larvele, care vor ieşi la suprafaţa pielii, unde se transformă în nimfe, apoi în adulţi şi se acuplează, după care masculii mor iar femelele reiau ciclul.
Scabia este transmisă în mod obişnuit prin contact apropiat, intim, ca şi dormitul în acelaşi pat sau atingerea unei persoane cu scabie; acarienii scabiei nu pot zbura sau sari, ei mişcându-se foarte încet. Acarienii scabiei pot trăi până la 4 zile fără gazda umană. În acest timp, aceştia se pot transmite altor persoane prin haine, lenjeria de pat, şi prin alte articole de uz casnic şi personal.
Sarcopţii (parazit) scabiei care infestează omul nu infestează câinii sau alte animale. Similar, acarienii scabiei transmişi de la animale nu supravieţuiesc şi nu se reproduc la oameni.
În cazul scabiei bolnavul prezintă o piele pruriginoasă şi iritată, simptomele intensificându-se până ce paraziţii sunt omorâţi. Mâncărimea (pruritul) - de obicei debutează prima. Deseori devine mai pronunţată noaptea sau după baie şi câteodată este confundată cu pielea uscată. Mâncărimea este cauzată de către reacţia alergică faţă de acarianul scabiei. Uneori mâncărimea este foarte intensă, mai ales la copii şi la vârstnici.
Porţiunile de piele sensibilă, denumite leziuni secundare, se dezvolta mai târziu în evoluţia bolii. Aceste leziuni includ:
- leziuni de grataj (scapinare), câteodată acoperite de către o crustă; gratajul leziunii poate irită şi ulcera pielea;
- zone de piele roşie, uscată , solzoasa, iritată;
- scabia nodulară: aceste leziuni sunt reprezentate de mici zone elevate, roşiatice maronii (noduli); nodulii se pot dezvolta în zonele acoperite ca şi plica cotului, între fese, pe scrot şi penis; nodulii sunt pruriginoşi şi pot persista săptămâni sau luni după debutul scabiei.
Cea mai frecventă complicaţie a scabiei este reprezentată de infecţia bacteriană a pielii numită impetigo. Aceasta apare mai des în cazul gratarii intense a pielii. Foliculii piloşi se pot de asemenea infecta (foliculita).
b) Pediculoza
Este dată de insecte mici (păduchi – popular) care trăiesc la nivelul pielii şi se hrănesc cu sânge. Infestarea este definită că reproducerea în număr mare a acestor insecte.
Pediculoza poate interesa 3 regiuni anatomice:
- pediculoza capului → boală cauzată de Pediculus humanus capitis. Transmiterea se poate face prin contact direct de la omul parazitat la cel sănătos sau indirect prin şepci, pălării, perii, piaptăne.
Pediculoza capului se manifestă prin prurit a cărui intensitate variază de la un individ la altul, este difuz sau localizat în regiunea retro-auriculara şi regiunea occipitală, uneori putând lipsi. În locul unde parazitul îşi înfige rostrul (organul bucal al unei insecte) pentru a suge sângele ia naştere o papulo-veziculă foarte pruriginoasă datorită hipersensibilităţii la saliva păduchelui.
- pediculoza pubiană → boala este data de catre Phtirius pubis. Se răspândește prin contact sexual și este foarte contagioasă; majoritatea persoanelor se infestează după un singur contact cu persoana infestată; totuși, insectele și ouăle lor pot supraviețui pe obiectele de lenjerie sau prosoape suficient de mult încât să poate fi răspândite la alte persoane.
Pruritul regiunii pubiene este simptomul revelator, fiind mai intens noaptea decât ziua, cu prezenţa de escoriaţii post grataj care se pot suprainfecta. La locul înţepăturii se pot evidenţia papulo-vezicule cu sau fără prezenţa unor pete albăstrui hematice rotunde sau lenticulare denumite „pete umbrite” ce nu dispar la presiune.
- pediculoza corpului → boală determinata de Pediculus humanus corporis, răspândită în special prin folosirea obiectelor persoanelor infestate, mai ales a hainelor și palariilor; ocazional poate fi răspândită prin contact personal.
Pruritul este simptomul clasic cu variaţii individuale, localizat pe zonele acoperite, dar mai ales pe regiunile scapulare şi lombare. Muşcătura parazitului va conduce la apariţia de papule urmate de escoriaţii acoperite de cruste hematice cu posibilitatea suprainfectării.
Tratamentul diferă în funcţie de tipul pediculozei.
Pediculoza capului şi cea pubiană este eliminată cu aplicaţii locale şi uneori cu medicamente administrate oral. Cele mai obişnuite tratamente sunt cremele, loţiunile sau şampoanele care conţin substanţe nocive pentru păduchi.
Pediculoza corpului, care se dezvoltă şi depune ouă pe haine, este distrusă prin spălarea hainelor în apă caldă (mai mult de 54Co). Insectele adulte sunt omorâte şi se previne depunerea ouălelor prin menţinerea hainelor în apă caldă mai mult de 5 minute. Insectele pot fi găsite pe piele numai atunci când se hrănesc şi pot fi îndepărtate prin spălare şi prin schimbarea hainelor.
14. Psoriazisul
Psoriazisul este o dermatoză eritemato - scuamoasă, necontagioasă, de cauză necunoscută, cu determinare genetică şi imunologică care afectează primar keratinocitele şi secundar dermul subiacent printr-o reacţie inflamatorie cronică şi recidivantă tot restul vieţii odată apărut clinic.
Psoriazis este o boală cronică de piele, caracterizată prin apariţia unor placi roşii, bine delimitate, ce conţin scuame şi sunt localizate pe diferite porţiuni ale corpului. Scuamele sunt groase, de culoare alb- sidefii, aderente la piele şi uşor detaşabile, sub forma unor lamele. Psoriazisul afectează cu precădere anumite zone ale corpului, printre care: scalpul, coatele, genunchii şi spatele.
În mod normal, celulele tegumentului cresc şi se maturează gradat, pe parcursul unui ciclu de 28 de zile (turn-over celular), urmând ca apoi să fie înlocuite de alte celule tinere. Celulele îmbătrânite din straturile superficiale a pieleii sunt înlocuite treptat cu alte celule noi din straturile profunde. Celulele straturilor superficiale mor şi se desprind treptat odată cu desfăşurarea activităţilor zilnice (baie, purtarea hainelor). În psoriazis, celulele nu se maturează suficient, însă migrează rapid spre straturile superficiale ale pielii (în 3-6 zile) şi formează la acest nivel leziuni caracteristice bolii (plăcile hipercheratozice).
Simptomele cel mai frecvent întâlnite în psoriazis sunt următoarele:
- zone tegumentare roşii, reliefate (plăci cutanate) care prezintă cruste lucioase la suprafaţă. Plăcile cutanate pot avea diferite localizări, dar cel mai frecvent sunt regăsite la nivelul coatelor, genunchilor, scalpului, mâinilor, picioarelor şi regiunii sacrale inferioare. Aproximativ 90% dintre persoanele cu psoriazis au leziuni cutanate de acest fel;
- zone mici, sângerânde, rezultate din descuamarea leziunilor cutanate (poartă numele de semnul Auspitz);
- cruste subţiri sau îngroşate cu localizare la nivelul scalpului;
- prurit (mâncărime), în special în fazele acutizate a bolii, cu predilecţie la nivelul leziunilor cu localizare în pliurile cutanate ( sub sâni, în axile, fese );
- modificări ale unghiilor sunt regăsite la aproximativ 50% dintre pacienţii cu psoriazis. Dintre acestea amintim:
- pete mici unghiale şi periunghiale (fără evidenţierea unei infecţii micotice-onicomicoza);
- îngălbenirea unghiilor de la picioare şi rareori a unghiilor de la mână ;
- desprinderea unghiei din patul unghial (de la rădăcină);
În funcţie de aspectul şi de localizarea plăcilor, pot fi definite mai multe tipuri de psoriazis:
- Psoriazisul vulgar → este caracterizat prin prezenţa unor plăci roşii, bine delimitate, rotunde sau ovale, acoperite de cruste groase, albe, care se descuamează. Sunt localizate în general pe coate, genunchi, scalp şi fese;
- Psoriazisul gutat → se manifestă prin apariţia bruscă a unor placi cu diametrul de 0,5-1, 5 mm, în special pe trunchi, la copii şi adulţii tineri. Această formă de psoriazis este cauzată de medicamente sau de o altă boala ( de exemplu, faringita streptococică );
- Psoriazisul inversat → plăcile apar în interiorul articulaţiilor (in regiunea axilară, inghinala, în apropierea organelor genitale) şi sunt mai mult umede decât uscate, iar uneori devin dureroase deoarece sunt supuse fricţiunii;
- Psoriazisul eritrodermic → se caracterizează prin apariţia progresivă sau subită a unui eritem difuz (aproape toată suprafaţa pielii este roşie şi inflamată), iar plăcile psoriatice sunt mai puţin proeminente sau chiar absente. Psoriazisul eritrodermic apare deseori la pacienţii cu psoriazis vulgar, datorită utilizării neadecvate a corticosteroizilor topici sau sistemici sau a fototerapiei;
- Psoriazisul pustulos → caracterizat prin prezenţa unor placi acoperite de pustule albe, în special pe suprafeţele palmare şi plantare.
Există mai mulţi factori care au fost implicaţi în etiologia sau agravarea psoriazisului, dintre aceştia amintim:
- clima rece şi uscată este un factor care poată agrava simptomele specifice psoriazisului. Clima caldă, umedă şi soarele (razele ultraviolete) pe de altă parte pot îmbunătăţii simptomele bolii;
- leziunile cutanate, indiferent de localizare, pot cauza formarea de plăci hipercheratozice. Cele mai frecvente sunt leziunile apărute la nivelul unghiei şi regiunii periunghiale;
- stresul şi anxietatea pot cauza apariţia psoriazisului şi pot, de asemenea, agrava leziunile deja existente;
- infecţiile, în special infecţiile gâtului (faringite, amigdalite), pot cauza psoriazis (prin diferite mecanisme mediate imun). Acest lucru este des întâlnit mai ales în rândul copiilor infectaţi cu streptococ;
- anumite medicamente, precum antiinflamatoriile non-steroidiene (AINS), agenţii beta blocanţi (medicamente folosite în tratamentul unor boli cardiace şi al hipertensiunii arteriale) şi sarurile de litiu, pot agrava simptomele psoriazisului.
15. Nevul melanocitic (aluniţa)
Nevul melanocitic (aluniţa) este o tumoră benignă sau un hamartom (formaţiune pseudotumorală constituită din aceleaşi componente tisulare ca şi organul la nivelul căruia se dezvoltă dar se deosebeşte prin structura, aranjamentul şi gradul de diferenţiere anormal al ţesuturilor) format din melanocite, celule producătoare de pigment care constitutiv colonizează tegumentul. Melanocitele sunt derivate din crestele neurale şi migrează în embriogeneza în locuri ectodermice selectate (mai întâi în epiderm şi apoi în sistemul nervos central ) dar şi la ochi şi urechi.
Analogul malign al nevului melanocitic este melanomul.
Aluniţele sunt proliferări ale melanocitelor care sunt în contact una cu cealaltă formând mici colecţii de celule cunoscute drept cuiburi. Aluniţele se formează de obicei în timpul copilăriei timpurii. Debutul lor se consideră a fi un răspuns la expunerea la soare.
16. Cancerul de piele
Cancerul de piele (înmulţirea excesivă a celulelor pielii ) apare în mod obişnuit pe porţiunile de piele expuse la soare. Există trei categorii principale de cancer de piele: carcinom bazocelular, carcinom scuamos şi melanom.
Carcinomul bazocelular este o tumoră cu originea în celulele bazale ale epidermului şi anexelor (folicul pilosebaceu) ce apare sub forma unui nodul tumoral sau placă infiltrată sau ulcerată care prezintă la periferie un chenar format din „perle epiteliomatoase”. Evoluează relativ lent şi nu metastazează decât foarte rar.
Cei mai importanţi factori în apariţia carcinomului bazocelular sunt cei genetici şi cei de mediu. Expunerea la razele ultraviolete – natural sau artificial – reprezintă un factor de risc major sau chiar determinant.
Carcinomul scuamos celular este cea de-a doua formă de cancer de piele şi numără peste 20% dintre neoplasmele cutanate. Apare pe pielea expuse la soare la persoanele de vârstă mijlocie sau înaintată. Cele mai multe carcinoame scuamoase sunt identificate imediat şi înlăturate prin mica chirurgie.
Leziunile mai mari şi mai severe necesită chirurgie agresivă, terapie de iradiere sau ambele. Carcinomul scuamos de risc înalt poartă un risc semnificativ de metastaze şi astfel necesită evaluare atentă şi tratament.
Carcinomul scuamos este o tumoră malignă din keratinocitele epidermice. Unele cazuri apar de novo, în absenţa unei leziuni precursoare, totuşi majoritatea tumorilor apar din leziuni precanceroase cunoscute ca keratoza actinica. Cauza principală este expunerea cumulativă de-a lungul vieţii la soare.
Melanomul este o tumoră malignă ce se dezvoltă în melanocite - celulele care produc melanina şi care se găsesc în piele, păr şi membranele ochiului. Melanina este o substanţă pigmentară ce determină culoarea pielii.
Melanomul este o formă rară, dar gravă de cancer cutanat, deoarece metastazează rapid, invadând alte organe. Deşi melanomul nu reprezintă decât 5% din cancerele pielii, el provoacă 75% din decesele cauzate de cancerele cutanate.
Depistarea precoce a acestui tip de cancer cutanat este cea mai bună metodă de reducere a mortalităţii. Rata de succes în tratamentul cancerului de piele este în mod ipotetic de 100%, dacă toate cazurile ar fi tratate înainte de apariţia metastazelor. În stadiile mai avansate, se poate răspândi sau metastaza pe cale hematogenă (prin sânge) sau limfatica (prin limfa) la alte organe sau la oase, în aceste cazuri fiind mai puţin probabilă vindecarea.
Cele mai frecvente cauze ale melanomului sunt:
- expunerea la radiaţii ultraviolete (UV) între orele 10 - 15 şi expunerea la altitudini înalte;
- distrugerea ADN-ului din melanocite ca urmare a expunerii la soare şi UV, radiaţii cu lungime de undă scurtă este cel mai important factor care cauzează melanomul;
- la solar corpul este expus de asemenea la UV care măresc riscul dezvoltării melanomului.
Cel mai important semn de alarmă pentru melanom este modificarea dimensiunii, formei sau culorii unei aluniţe sau altei tumorete cutanate, ca de exemplu semnul din naştere.
Să se folosească regulile ABCD ale Societăţii Americane a Cancerului de piele pentru a evalua modificările cutanate şi să se consulte medicul de familie dacă apar una din următoarele modificări:
- A este pentru asimetrie. O jumătate de aluniţă sau tumoră cutanată nu se suprapune cu cealaltă jumătate;
- B este pentru margini neregulate (border = margine). Marginile sunt zdrenţuite, crestate sau pătate;
- C este pentru culoare. Pigmentarea este neuniforma. Umbre de cafeniu, maro şi negru sunt prezente. Liniuţe roşii, albe şi albastre sunt adăugate aspectului de pete de culoare. Modificarea distribuției culorilor, în special răspândirea culorii de la marginea aluniţei pe pielea din jur, constituie de asemenea un semn precoce al melanomului;
- D este pentru diametru. Aluniţa sau tumora cutanată este mai mare decât 6 mm (0,2 inch) sau de mărimea unei gume de şters de creion. Orice creştere a aluniţei ar trebuie să fie un semnal de îngrijorare.
17. Furunculul
Furunculele sunt inflamaţii purulente care apar sub piele atunci când foliculii firelor de păr se infectează datorită unei bacterii. Furunculul apare de obicei sub forma unei umflături roşii şi moi la atingere, apoi creşte, se umple cu puroi şi devine dureroasă, înainte de a se necroza şi de a se cicatriza.
Apariţia simultană a unui grup de furuncule poartă denumirea de carbuncul.
Furunculul reprezintă o infecţie de natură stafilococică a foliculului pilo-sebaceu (implica, deci şi firul de păr şi glandele sebacee asociate lui). Infecţia trece prin toate fazele specifice unui proces inflamator: creşte temperatura locală, zona se înroşeşte, devine dureroasă, edematiata.
Treptat se formează o colecţie locală lichidiana ce devine purulenta în 4 - 7 zile.
Se recomandă comprese calde şi introducerea furunculului în apă caldă. Astfel se va diminua durerea şi se favorizează acumularea puroiului spre suprafaţa zonei tumefiate cât şi folosirea unui săpun antibacterian.
18. Hirsuitismul
Hirsutismul este definit drept creşterea excesivă a firelor groase de păr, închise la culoare în zone unde la femei acesta este minim sau absent. Acest model masculine de apariţie a părului terminal apare de obicei în zonele stimulate androgenic cum este fata, pieptul şi areolele mamare.
Deşi termenii hirsutism şi hipertricoza sunt utilizaţi împreună, hipertricoza se referă la părul în exces în zone care nu sunt predominant androgen dependente.
Hirsutismul poate fi cauzat de nivelul anormal de crescut al androgenilor sau dacă foliculii de păr sunt mai sensibili la nivelul normal al androgenilor. De aceea condiţia este frecvent observată la pacienţii cu afecţiuni endocrine caracterizate de hiperandrogenism, care pot fi cauzate de anomalii ale ovarelor sau adrenalelor.
Niciun comentariu:
Trimiteți un comentariu